Плохая спермограмма: основые причины и методы лечения
Причины и виды отклонений
Что значит в спермограмме патология головки? Для зачатия ребенка в сперме мужчины должно быть достаточное количество здоровых сперматозоидов — не менее 50%. Уродливая сперма (тератозооспермия), определяемая с помощью анализа, является препятствием к оплодотворению женских яйцеклеток. Как правило, у мужчин с таким диагнозом 80% сперматозоидов имеют аномалию в строении.
Причины патологии:
- гормональные сбои;
- генетическая предрасположенность;
- возрастные изменения;
- варикоцеле — расширение вен мошонки;
- травмирование мошонки;
- вредные привычки — алкоголь/табак;
- влияние экологии.
Гормональный фон может нарушиться из-за физического и психического переутомления. Стрессы, невыполненные обязательства и груз обязанностей оказывают негативное воздействие на здоровье человека. Также гормональный фон может измениться под влиянием инфекционных заболеваний.
Что такое генетическая предрасположенность? Это переданная по наследству аномалия строения спермия. Генетика передается в 95 случаях из ста.
С возрастом организм претерпевает качественные изменения, что сказывается и на сперме. После мужского климакса эякулят имеет патологическую структуру из-за прекращения выработки тестостерона и андрогена.
Варикоцеле — еще одна причина патологии семенной жидкости. Из-за расширения вен мошонки страдает качество эякулята.
Как травмы могут оказать влияние на формирование спермия? Оказывается, они способны провоцировать тератозооспермию. К травмам относятся удары, порезы и даже хирургические вмешательства.
Алкоголь и пристрастие к табаку вносят свою лепту в формирование качественного спермия. Никотин разрушает защитный слой, снижает иммунную систему. Алкоголь препятствует выработке мужских гормонов в достаточном количестве. В результате получается тератозооспермия.
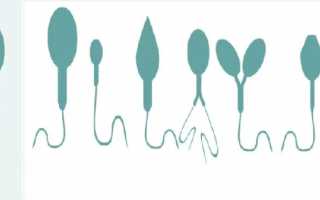
Как выглядит деформированный спермий? Головка имеет уменьшенный или увеличенный размер. Иногда встречаются и двойные головки. Виды деформаций формы следующие:
- грушевидная;
- круглая;
- коническая;
- приплюснутая;
- несимметричное расположение.
Аномалия строения может присутствовать не только в головной части, но и в шейке или хвосте. Если шейка гаметы имеет неправильную форму, жизнеспособность спермия пропадает — он не может активно двигаться.
Эту патологию необходимо лечить, так как сама собой аномалия не исправится. Но, как правило, мужчина не чувствует никаких симптомов заболевания и к врачу на прием не приходит. Наличие патологии выясняется при неудачных попытках зачатия.
Причины отсутствия половых клеток
Азооспермия возникает по двум главным причинам: из-за нарушений в процессе сперматогенеза и по причине непроходимости семявыводящих каналов.
Когда отклонение связано со спермиогенезом:
- из-за воспаления яичек повреждаются семенные канальцы;
- последствия излучения, приема лекарств (средства против опухолей);
- гормональный сбой (переизбыток пролактина, эстрогенов и андрогенов при нехватке гонадотропинов);
- на фоне рака яичек с нарушением функциональности по причине генетического отклонения;
- аномальное развитие яичек по вине внешних факторов.
Также азооспермия может возникнуть из-за патологий в структуре яичек (при закупорке протоков). Такая патология может быть врожденной и приобретенной.
Генетические причины отсутствия сперматозоидов:
- микроделеции;
- мутации в области AZF (длинное плече Y-хромосомы);
- мутации в андрогенных рецепторах;
- мутации гена CFTR (может спровоцировать муковисцидоз, нарушения кариотипа).
При отсутствии половых клеток в семенной жидкости нужно обратить внимание на головной мозг. Гипоталамус и гипофиз могут послужить причиной дефицита гонадотропинов (фолликулостимулирующего и лютеинизирующего), а также гонадолиберина
Другие причины азооспермии:
- воспаление яичка;
- воспаления семенных пузырьков;
- сбой в гормональном фоне;
- инфекции половых органов;
- травмы;
- хирургическое вмешательство в половые органы;
- наследственные аномалии.
Спермиогенез может прекратиться из-за вредных привычек. Алкоголь и сигареты крайне пагубно влияют на половые клетки мужчины. Даже пассивное курение и незначительные дозы спиртного сокращают выработку сперматозоидов в разы на несколько дней.
Мужчине нужно следить за тем, какие лекарства он принимает. Также необходимо вовремя диагностировать и лечить все заболевания, в особенности связанные с мочеполовой системой.
Азооспермия является сложной патологией. Это практически синоним бесплодия. Поэтому стоит перепроверять диагноз тщательно, ведь у отсутствия сперматозоидов могут быть иные причины.
1 Характеристика исследования
В яичках у мужчин синтезируется большое количество мужских половых клеток, в нормальном состоянии часть из них имеет различные дефекты, но их количество должно быть меньше 50%. Такие гаметы (половые клетки) называют патологическими формами спермограммы.
Статистика показывает, что оплодотворение не исключено и при 80% спермий с патологиями. При исследовании семенной жидкости обязательно анализируется не только состав, но и . Спермограмма учитывает пропорции сперматозоидов с патологиями и аномалиями к общему количеству выделенной спермы.
Первое оценивание эякулята происходит без микроскопа (макроскопическое исследование). При исследовании оценивается:
- Разжижение семенной жидкости.
- Вязкость.
- Объем.
- Кровь в эякуляте.
1.1 Разжижение
При выделении из уретры сперма является жидкой. К ней добавляется секрет из , что придает ей густоты. в нормальном состоянии способствует тому, что через 10-30 минут эякулят почти полностью становится жидким.
Если через час не снизилась, то это говорит о нарушении работы предстательной железы, которая не синтезирует нужное количество ферментов. Густой эякулят понижает у сперматозоидов способность к движению.
1.2 Вязкость
Вязкость определяется путем взятия стеклянной палочки эякулята и нанесения штриховыми движениями мазка на предметное стекло. После этого замеряют размер образовавшейся полосы. Также данный параметр можно определять с помощью пипетки. Ею набирают эякулят и снимают резинку с широкого основания. Пипетку переворачивают и дают стекать сперме через большое отверстие при этом замеряют длину нити при пассивном. В норме она должна быть не более 20 мм.
Если значение спермы больше нормы, то половые клетки у мужчин не смогут эффективно перемещаться в такой сперме.
1.3 Объем
Спермограмму необходимо сдавать после 3-5 дней полового воздержания. Отказ от сексуального контакта позволит собрать нужное количество исследуемого материала. В норме объем составляет 3-6 мл.
Снижение показателя свидетельствует о следующем:
- Непроходимости семявыносящих протоков.
- Воспалительных процессах в простате.
- Гормональных нарушениях.
1.4 Кровь в сперме
Розовый, красный или бурый свидетельствуют о наличии форменных элементов крови и продуктов их распада. Если оттенок семенной жидкости изменился, и есть подозрения на кровь, то эякулят исследуется при помощи тестовых полосок.
Эти тесты имеют особый реагент, который изменяет окраску при наличии крови или гемоглобина в сперме.
В эякуляте эритроциты обнаруживаются при:
- доброкачественных и злокачественных новообразованиях;
- воспалительных процессах в простате и семенных пузырьках;
- инфекциях мочеполовой системы и др.
В нормальном состоянии в сперме крови быть не должно. Ее присутствие в эякуляте называют гемоспермией. Она бывает ложной (во время микротравм) и истинной (во время воспаления и опухолевых процессов).
Какие бывают патологические формы сперматозоидов?
Мужская половая клетка состоит из 3 отделов:
- Головки — несущей ДНК и акросому (для расщепления оболочки яйцеклетки).
- Шейки и средней части — своеобразной батарейки для перемещения частички эякулята.
- Хвостика — обеспечивающего двигательную активность.
Каждая из этих частей имеет свой «золотой стандарт» и должна выглядеть определенным образом. Если их строению присущи отклонения — это приведет к невозможности добраться до яйцеклетки или оплодотворить ее.
1. Головка сперматозоида — объект эллипсоидной формы 5*3,5 мкм, около половины ее объема составляет акросома. Патологии головки сперматозоида бывают:
- трансформация формы;
- изменение соотношения между генетическим материалом и расщепляющими элементами;
- полное отсутствие акросомы или ее вакуолизация;
- наличие лишних компонентов, которые должны быть удалены в цитоплазматическую каплю;
- неправильный размер (большой или, наоборот, маленький);
- несколько головок вместо одной.
2. Шейка соединяет основу половой клетки со средней частью, которая состоит из трубчатых митохондрий, вырабатывающих энергию. К отклонениям в данном отделе относят:
- несимметричное крепление или присоединение шейки к головке — под углом;
- тонкая или утолщенная средняя часть.
3. Хвостик необходим для совершения волнообразных движений, что позволяет половой клетке перемещаться со скоростью до 30 см в час.
СПРАВКА! Такая скорость дает шанс достичь цели примерно через 60 минут после полового акта.
Однако, его дефекты могут помешать этому:
- недостаточная длина;
- несколько жгутов вместо одного;
- неправильный угол присоединения к средней части;
- завиток в конце длины или полностью изогнутое тело;
- неравномерная толщина;
- слабое соединение с основной частью.
Бывает, что сперматозоиды имеют отклонения не одного, а разных типов — комбинированные. В таком случае дополнительно применяется индекс тератозооспермии, который должен быть ниже значения — 1,6.
Отклонения от нормы и причины
с патологической морфологией выглядят примерно так:
- Дефекты головки. Аномалии могут проявляться изменением формы с овальной на круглую, напоминающую восьмерку, сплющенную, грушевидную. Акросомальная область может быть уменьшена, заполнена вакуолями. Размеры головки слишком большие по сравнению с нормой и значительно уменьшенные также считаются признаками непригодности и несоответствия. Две и более головок у одной клетки — мутация, исключающая сперматозоид из числа здоровых клеток.
- Дефекты шейки. Сперматозоиды с аномальной шейкой изначально выглядят отличными от нормы. Именно дефекты этой части клетки сильно искажают ее внешний вид. Шейка может быть скрученной, утолщенной, неоднородной, истонченной сверх меры. Она может прикрепляться к головке не под прямым углом, а пот тупым или острым, что создает визуальный эффект «перекошенности» спермия.
- Аномалии хвостика. Обычно среди клеток с плохой морфологией встречаются сперматозоиды, лишенные хвостика, с коротким или слишком длинным хвостом, с хвостиком, которые частично сломался. Если хвостовая часть половой клетки расположена не под прямым углом к головке, если хвост закручивается, изгибается в любом направлении, сперматозоид нормальным считаться не может.
- Иные дефекты. В образце спермы лаборанты могут обнаружить только хвостики. Такое становится возможно при непрочном соединении головки и шейки. В этом случае половые клетки подвергаются атаке фагоцитов Сертоли, и головки этого не выдерживают. Остаются только хвостики. Анализ с плохой морфологией, когда количество здоровых спермиев – менее 14-15%, является основанием для установления тератозооспермии.
Критическим уровнем снижения здоровых клеток, соответствующих критериям Крюгера, считается значение в 4%. При таком положении дел будет сложно оплодотворить яйцеклетку даже в условиях пробирки при . Но современная медицина на месте не стоит, и даже мужчины, у которых уровень фертильности по Крюгеру находится на уровне 2-3%, не лишены возможности стать папами.
Для этого им может быть предложен метод ИКСИ, при котором даже в патологической сперме бесплодного мужчины доктор сможет отыскать один-единственный здоровый и соответствующий эталонам сперматозоид, ввести его адресно напрямую в яйцеклетку и потом подсадить оплодотворенную яйцеклетку женщине.
Среди самых распространенных причин тератозооспермии выделяют:
- Прием гормонов. Наиболее часто эта причина встречается у спортсменов, принимающих стероидные гормоны для регуляции массы тела. Иногда сперма становится непригодной для зачатия с морфологической точки зрения из-за того, что мужчина получал длительное гормональное лечение.
- Нарушение гормонального фона. В силу различных заболеваний, в том числе метаболических патологий, в организме мужчины может меняться соотношение гормонов, в том числе и половых.
- Вирусные инфекции. На морфологию спермиев может повлиять и вирус гриппа, и ОРВИ (за счет высокой температуры), но наиболее серьезные пороки развития половых клеток вызывает вирус герпеса второго типа, так называемый половой герпес.
- Воспаления половых органов. Любое воспалительное заболевание мужских репродуктивных органов, включая столь распространенный простатит, может стать причиной изменения морфологии сперматозоидов.
- Образ жизни. Если мужчина злоупотребляет алкоголем, наркотиками, много курит, неправильно или недостаточно питается, риск развития тератозооспермии повышается.
- Условия труда и другие факторы. Если деятельность представителя сильного пола связана с воздействием радиоактивного излучения, высоких температур, то мутации сперматозоидов могут объясняться именно этими факторами. Также играет роль регион проживания — на территориях с неблагоприятной экологической обстановкой факты мужского бесплодия встречаются значительно чаще.
- Длительный стресс. Это тоже одна из самых распространенных причин патологической морфологии сперматозоидов. В 21 веке она порой выходит на первое место.
Причины плохой спермограммы
Прежде чем приступить к лечению, надо рассмотреть медицинские термины, которые указывают на отклонение от нормы. Причиной этого, как правило, являются разные заболевания, также не исключается влияние провоцирующих факторов.
Причинами, в зависимости от вида отклонения, являются:
- Аспермия, когда сперматогенез и половые клетки отсутствуют. При этом мужчина может испытывать оргазм, но выделение при эякуляции является секретом простаты и семенных пузырьков. Другие признаки отсутствуют. К причинам относятся генетические аномалии и закупорка семявыводящих каналов.
- Акиноспермия возникает по причине гормонального дисбаланса, воспалительных патологий половой системы, а также может наблюдаться при неправильном проведении анализа. Какие еще причины плохой спермограммы бывают?
- При астеноспермии или астенозооспермии причиной выступает гормональный дисбаланс, венерические инфекции, заболевания хронического течения, вирусные патологии, недостаток витаминов и минералов.
- При выявлении наличия крови в семенной жидкости причину следует искать в состоянии простаты. Наличие эритроцитов может быть сигналом о развитии онкологических процессов, наличии конкрементов в предстательной железе, говорить о разрыве варикозных вен.
- Некроспермия развивается по причине радиации, облучения, при патологиях системного характера – нарушении функций почек, туберкулезе. Часто этиология обусловлена зависимостью мужчины от алкоголя, наличием мочеполовых инфекций, а также наркоманией, депрессивным синдромом, хроническими стрессами, курением.
- Олигозооспермия также выступает причиной плохой спермограммы, она развивается вследствие множества факторов. К ним относят неправильное питание, нехватку витаминов и аминокислот, гормональную недостаточность, хроническую интоксикацию ртутью.
- Гипоспермия, олигоспермия, гиповолюмия. Причины таких патологий — хронический простатит, нарушение гормонального фона, генетические патологии, частая мастурбация, вредные привычки.
- Пиоспермия является основным признаком гнойного процесса. В сперме обнаруживается высокий уровень лейкоцитов, продуктов клеточного распада, патогенных микроорганизмов.
- Тератозооспермия – наличие в семени аномальных форм спермиев. Причиной такого состояния является гормональный сбой, воспаление половых органов, вирусные болезни. К провоцирующим факторам относится неправильный образ жизни, высокие температуры, плохую экологическую обстановку, радиацию, стрессы.
- Плохой анализ спермограммы при фимозе часто бывает. Это сужение крайней плоти, протекающее в сопровождении воспалительного процесса.
3 Что представляет собой недуг?
Если человек здоров, то кровянистых выделений во время семяизвержения наблюдаться не должно. Поэтому если таковые появились, стоит задуматься, ведь возможны различные патологии или заболевания. Многие мужчины, увидев кровь в сперме, приходят в шок. В большинстве случаев определить причину возникновения этих кровяных выделений невозможно.
В основном это означает, что у мужчины имеются какие-либо венерические заболевания, патологии, опухоли, воспалительные процессы. Еще в древности, со времен Гиппократа, были отмечены подобные явления у мужчин. Изучение и описание данного заболевание произошло только в XIX веке Лидстоном, а через 100 лет заболевание более было изучено более детально и подробно.
Сперма с примесью крови выделяется не у всех одинаково, потому что причины ее возникновения у всех мужчин абсолютно разные. Стоит помнить, что это не совсем заболевание, скорее это первый признак или симптом какого-то воспалительного процесса или патологии. Допустим, кашель — это обыкновенный распространенный симптом простуды или ОРВИ, так и в этом случае кровь в сперме — симптом каких-либо незначительных заболеваний или серьезных опухолей.
Достаточно часто врачи наблюдают кровь в сперме, которая не имеет каких-то определенных предпосылок. Практически у 9 из 10 мужчин в возрасте до 40 лет возможно обнаружить данную проблему. Мужчина может перенести гемоспермию один раз в жизни, а может и несколько раз. Бывают случаи, когда врачи ставят неправильный диагноз и гемоспермия выявляется ошибочно.
Почему так происходит? Например, кровотечение путают с выделениями из женской половой системы, поэтому после окончания полового акта можно заметить частички кровянистых выделений в сперме. Для того чтобы быть уверенным в достоверности диагноза, стоит провести специальный анализ, который называется спермограмма (подробный анализ спермы). В ней будет видно, имеются ли предпосылки для гемоспермии или нет.
Кроме того, чтобы не ошибиться, последующий половой акт нужно осуществить с использованием презерватива. Семенная жидкость, которая будет находиться в нем, не будет иметь контакта с женскими половыми органами. В этом случае, если кровь имеется, то это явный признак наличия заболевания.
Данный симптом не означает, что у мужчины имеются злокачественные / доброкачественные опухоли. Причины, как указано выше, могут быть самыми различными. Для того чтобы узнать реальную причину возникновения кровянистых выделений в семенной жидкости, следует провести диагностику почек, мочевого пузыря, мочеточников и других органов.
Диагностические мероприятия
Определить причину кровянистых выделений визуально, на основании внешних признаков, невозможно. Для этого требуется провести ряд лабораторных исследований и медицинских манипуляций.
Перед этим со слов пациента собирается вся полезная информация: особенности половой жизни, наличие травм половых органов и каких именно, перенесенные или имеющиеся на данный момент заболевания, лекарственные средства, применяемые при лечении. Затем проводится осмотр гениталий на предмет повреждений, опухолей, оценивается состояние промежности. При пальпации определяется уровень болезненности.
Для более точного диагностирования назначаются:
- общий анализ мочи и крови — самый распространенный метод диагностики, позволяющий оценить состояние организма в целом и определить направление дальнейших обследований;
- анализ ПСА крови — определение концентрации простатического специфического антигена. Если уровень показателей превышен, то можно предположить наличие в простате раковой опухоли;
- УЗИ (ультразвуковое исследование) предстательной железы — проводится при помощи специального датчика, введенного ректально;
- мазок из уретры — проводится бактериологический посев для определения возбудителей половых инфекций;
- спермограмма — определяется уровень содержания в биологическом материале болезнетворных микроорганизмов, провоцирующих возникновение воспалительных процессов. За три дня до проведения процедуры рекомендуется воздержание от половых контактов;
- коагулограмма — определение степени свертываемости крови. Анализ назначается, если кровь в сперме присутствует на протяжении длительного периода времени (более двух месяцев);
- исследование семенной жидкости — образец собирается после массажа простаты.
Если есть необходимость, проводится МРТ (магнитно-резонансная томография) органов малого таза, позволяющая выявить степень новообразований.
Способы улучшить качество спермы
Чтобы повысить фертильные способности мужчины, нужно обязательно найти истинную причину, по которой сперматозоиды у него начали приобретать патологическую морфологию. Если это воспаление, то лечение начинают с противовоспалительных препаратов. Если причина – в вирусе герпеса, то лечение будет основано на противогерпетических препаратах.
Мужчинам, у которых развилась на фоне длительного сильного нервного стресса, восстановить репродуктивные способности поможет врач-психотерапевт.
Тем, у которого анализы крови показывают гормональные сбои, лечение назначит эндокринолог, который будет исходить из типа дисбаланса и фактического количества тех или иных гормонов.
Вылечить тератозооспермию поможет и отказ от вредных привычек, ограничение алкоголя и никотина.
Мужчинам с нарушенной морфологией сперматозоидов рекомендуется сменить обстановку — несколько месяцев пожить за городом, вдали от загазованности и других неблагоприятных факторов. Порой только эта мера позволяет значительно улучшить результаты анализа и увеличить шансы семьи на зачатие долгожданного малыша.
Для улучшения качества половых клеток следует ответственно подойти к организации питания, к физической нагрузке, отрегулировать режим труда и отдыха, не допуская «перекосов» в нем, по возможности стоит отказаться от работы в ночное время, а также от трудовых «подвигов» сверхурочно.
Мужчине обязательно следует высыпаться, отводя на сон не менее 8-9 часов в сутки. Имеет смысл заняться такими видами спорта, как плавание, бег, ходьба на лыжах. Любая физическая активность на свежем воздухе пойдет только на пользу.
О том, как улучшить , смотрите в следующем видео.
Калькулятор расчета овуляции
Длительность цикла
Длительность менструации
- Менструация
- Овуляция
- Высокая вероятность зачатия
Укажите первый день последней менструации
Овуляция происходит за 14 дней до начала менструального цикла (при 28-дневном цикле – на 14-й день). Отклонение от среднего значения бывает часто, поэтому расчет является приблизительным.
Также вместе с календарным методом можно измерять базальную температуру, исследовать цервикальную слизь, использовать специальные тесты или мини-микроскопы, сдавать анализы на ФСГ, ЛГ, эстрогены и прогестерон.
Однозначно установить день овуляции можно посредством фолликулометрии (УЗИ).
- Losos, Jonathan B.; Raven, Peter H.; Johnson, George B.; Singer, Susan R. Biology. New York: McGraw-Hill. pp. 1207-1209.
- Campbell N. A., Reece J. B., Urry L. A. e. a. Biology. 9th ed. — Benjamin Cummings, 2011. — p. 1263
- Ткаченко Б. И., Брин В. Б., Захаров Ю. М., Недоспасов В. О., Пятин В. Ф. Физиология человека. Compendium / Под ред. Б. И. Ткаченко. — М.: ГЭОТАР-Медиа, 2009. — 496 с.
- https://ru.wikipedia.org/wiki/Овуляция
6 Методы лечения
Главной целью при лечении является снижение тревожности пациента. Существует несколько видов лечения:
- 1. Нехирургический метод.
- 2. Хирургический метод лечения.
- 3. Лечение народными средствами.
- 4. Лечение на дому.
- 5. Лекарства и процедуры.
Врач после полного проведения необходимой диагностики определяет основную причину возникновения кровянистых выделений. В различных случаях назначается особое лечение, например, при простатите проводится антибактериальная терапия, при аденоме назначаются препараты, которые снижают обструкцию мочевых путей. В случае когда симптом связывается со свертываемостью крови, рекомендуется также определенный курс лечения.
Если кровь в семенной жидкости — симптом варикозного расширения вен, проводят коагуляцию. Лечить кисту, камни с помощью хирургического вмешательства нет никакого смысла. При выявлении рака и различных злокачественных опухолей лечение назначают в соответствии с принципами хирургии и онкологии.
Еще в древнее время кровотечение у мужчин в сперму останавливали и лечили с помощью красного корня. Для приготовления отвара необходимо измельчить 25 г корня, залить горячей водой (1 л), затем настоять в течение 1 часа. Пить нужно 3 раза в день за 30 минут до принятия пищи.
Прополисный экстракт можно изготовить, если выпарить 40 г прополиса в 20 мл чистого спирта. Полученную кашицу надо смешать с маслом какао, затем из этой смеси скатать свечки. Ставить свечи необходимо ректально до тех пор, пока не улучшится самочувствие.
К народным методам лечения можно добавить принятие настоя петрушки и отваров на молоке.
Если причина возникновения кровяных выделений — травма, то необходимо отдохнуть, расслабиться, благодаря этому тело быстро исцелится. Если имеется припухлость в какой-либо области, можно приложить лед. Главное — обязательно контролировать все первые симптомы и вовремя обратиться к специалисту.
В случае если причина спермы с кровью — инфекция, то врач обычно назначает антибиотик. При засорении мочеполового тракта возможен хирургический метод лечения. Если причина — это раковые образования, то скорее всего, доктор перенаправит пациента к врачу-онкологу.
Методы и среды для определения антиспермальных антител
У мужчин лучше определять антиспермальные антитела в сперме. Определение АСАТ в плазме крови является дополнением к анализу спермы. При азооспермии (отсутствии сперматозоидов в сперме) наиболее информативным является определение АСАТ в плазме крови. АСАТ могут принадлежать к разным классам иммуноглобулинов (M, G, A), но наиболее важным является определение IgG, которые легко проходят через биологические барьеры и IgA (секреторных иммуноглобулинов). У женщин следует определять антиспермальные антитела как в цервикальной слизи, так и в плазме крови. Обязательным является определение антиспермальных антител у пар, готовящихся к ЭКО, особенно, если женская плазма будет использована как культурная среда в ЭКО-технологиях. У мужчин, с высокими титрами антиспермальных антител, особенно на головке сперматозоидов, могут быть предложены вспомогательные репродуктивные технологии, такие как ИКСИ (intracytoplasmic sperm injection ICSI).
Наиболее часто используемые методы определения антиспермальных антител основываются на определении антител, направленных против различных мембранных антигенов. «Золотого стандарта» для определения антиспермальных антител, не существуют. Поэтому методы, используемые для их определения, взаимодополняют друг друга.
К методам диагностики иммунологических форм бесплодия, связанных с выработкой АСАТ являются:
1. Посткоитальный тест, или тест взаимодействия сперматозоидов со слизью шейки матки. Он проводится в двух вариантах:
- Тест in vivo (проба Шуварского-Симса-Хюнера). Пациентка приезжает на исследование после полового акта в дни, предшествующие овуляции. Исследуется содержимое влагалища и шейки матки. Хотя допустимым сроком между половым актом и исследованием являются 24 ч, мы рекомендуем проведение этой пробы через 3-12 часов после полового акта. Отрицательным («плохим») тест является тогда, когда подвижность сперматозоидов в половых путях женщины часто снижается.
- Тест in vitro (проба Курцрока-Миллера). Супруги приезжают на исследование в дни, предшествующие овуляции. Муж сдает сперму, а у жены берется капелька слизи шейки матки. Оценивается взаимодействие сперматозоидов и слизи шейки матки под микроскопом. Отрицательным («плохим») результатом теста является снижение поступательного движения сперматозоидов в слизи шейки матки.
Следует помнить, что самой частой причиной отрицательного посткоитального теста является наличие АСАТ в сперме (т. е. проблема связана с мужем), а не в шейке матки. Однако очень часто наблюдается сочетание роли как мужских, так и женских факторов. Посткоитальный тест является одним из самых «капризных» тестов в обследовании бесплодия. Достаточно велик процент ложных результатов этого исследования. Поэтому посткоитальный тест необходимо дополнять проведением специальных исследований на АСАТ.
2. MAR-тест. Тест, который определяет процент сперматозоидов, связанных с антителами классов IgG и IgA (прямой MAR-тест) и титр антиспермальных антител в биологических жидкостях (спермоплазма, слизь шейки матки, плазма крови) (непрямой MAR-тест). Тест является международно признанным стандартом диагностики АСАТ. Тест обладает высокой специфичностью, но не всегда высокой чувствительностью.
3. Immunobead-тест. Является аналогом MAR-теста. Спектры антител определяемых тестами MAR и immunobead не всегда совпадают, что объясняет часто наблюдаемое расхождение между результатами тестов у одного и того же пациента.
4. Тест латекс-агглютинации проводится редко.
5. Иммуноферментный метод (ELISA). Метод, обычно используемый для определения АСАТ в плазме крови. Является дополнительным методом диагностики АСАТ. Высокие титры АСАТ, определяемых методом ELISA в крови у женщин не всегда связаны с ухудшением прогноза наступления беременности.
Профилактика и лечение
При любых проявлениях наличия крови в сперме нужно обращаться к врачу. Но лучше использовать профилактические меры, которые помогут избежать болезней и проблем со здоровьем. Они помогут не допустить воспаления простаты и развитию хронического простатита.
Для профилактики мужского здоровья нужно:
- Постараться избегать травмирования. Особенно это касается во время занятий спортом или работой;
- Посещение уролога нужно проводить в профилактических целях, регулярно. Один раз в год будет достаточно. Эта мера поможет выявить любое заболевание на ранней стадии и гарантировать эффективное лечение;
- Делать массаж простаты для профилактики воспаления;
- Мужчине необходимо вести половую жизнь регулярно и не очень часто менять партнеров. Обязательно использовать средства контрацепции, чтобы избежать венерологических заболеваний;
- Вести здоровый образ жизни, заниматься спортом и отказаться от алкоголя и никотина.
Не проводить обследование и лечение возможно, если появление кровяных выделений наблюдается довольно редко. Но проконсультироваться с урологом все же рекомендуется.
Лечение будет комплексным и все начинается с установки диагноза:
- Исследование простаты. Проводит уролог с помощью пальца;
- Исследование на присутствие инфекции;
- Обследование с использованием ультразвука;
- Спермограмма;
- Анализ мочи и крови;
- После 40 лет проводят анализ на антиген.
При лечении воспаления мужских половых органов используют группу антибиотиков. Именно они могут спровоцировать изменение цвета спермы. В период курса нужно отказаться от половых контактов, соблюдать постельный режим. Эти меры принимаются и при лечении простаты.
Если при обследовании обнаружена опухоль может понадобиться операция. Ее проводят в специализированной клинике, как дополнение назначают химиотерапию. Если установлено расширение вен в простате могут применять способ коагуляции. Простатит способен спровоцировать появлению крови в сперме.
Профилактика помогает избежать простатита, импотенции и сохранять мужское здоровье даже в преклонном возрасте.
Что такое гемоспермия
Появление крови в сперме является плохим признаком. На медицинском языке это явление называют гемоспермией. Если наблюдается кровь в сперме нужно обращаться к урологу. Такие явления могут свидетельствовать о развитии сложного заболевания простаты и привести к импотенции. При этом существует реальная угроза бесплодия для мужчины.
Причиной, из-за которой кровь появилась в сперме может быть воспаление, протекающее в простате или семенниках. Если при половом акте мужчина не использует презерватив обнаружить это практически невозможно.
По оттенку спермы можно судить о состоянии мужского здоровья. При отсутствии заболеваний ее цвет будет похож на молоко, может проявляться серый или желтый оттенок. Белый цвет зависит от количества сперматозоидов в сперме. Если их находиться довольно мало, то она становится прозрачной.
Желтую окраску сперма может приобрести из-за принятия лекарственных препаратов. Еще это может происходить по мере взросления, у мужчин старшего возраста такой цвет считается нормой.
При темном оттенке спермы медики могут диагностировать воспаление в семявыводящих путях или яичках. А если это обнаруживается в зрелом возрасте, после 50 лет можно предположить течение онкологического заболевания.
Лечение медикаментами
Курс терапии направлен на устранение источника патологии. Так как источников этих несколько, то и схема лечения для каждого пациента выбирается индивидуально. Если патология вызвана наличием очага инфекции, выписывают курс антибиотиков. Воспалительные процессы лечат противовоспалительными препаратами, гормональный сбой — гормонотерапией.
Варикоцеле лечится только хирургическим путем. После устранения венозного расширения качество спермия сразу улучшается. Вместе с классическим лечением назначают курс витаминных препаратов, способствующих восстановлению качества сперматозоидов:
- фолиевая кислота способствует выработке организмом здоровых сперматозоидов;
- препараты цинка вместе с йодом обеспечивают жизнестойкость сперматозоидов.
Врачи запрещают пациентам посещать сауны во время лечения и заниматься тяжелым физическим трудом. Нельзя долго находиться в горячей ванне и иным способом повышать температуру тела.