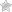Признаки угрозы прерывания беременности на ранних сроках
Причины
Генетические причины
Очень важно понимать, что далеко не всегда потеря беременности, пусть даже очень желанной – это несчастье. По официальной мировой статистике, подавляющее большинство беременностей, теряемых в сроках 5-8 недель – это генетически аномальные плоды
Таким образом природа проводит естественный отбор, предохраняя женщину от рождения глубокого инвалида.
Гормональные причины. На первом месте в таких нарушениях стоит патология щитовидной железы, недостаточность лютеиновой фазы цикла и гиперпролактинемия. Достаточно часто у таких пациенток до потери беременности имелось длительное бесплодие, нарушения менструального цикла.
Хронические инфекции органов малого таза – наиболее часто хронический эндометрит или воспаление слизистой оболочки полости матки. В условиях существования длительного хронического воспалительного процесса клетки эндометрия становятся неполноценными, неадекватно отвечают на гормональную стимуляцию и не выполняют необходимую роль той самой « благодатной вспаханной почвы» для внедрения оплодотворенной яйцеклетки.
Нарушения свертываемости крови – тромбофилии. Это настоящий бич 21 века, так как те или иные формы тромбофилий обнаруживаются у достаточно большого числа женщин – от 2 до 15% в зависимости от страны. Беременность запускает механизмы неправильного, извращенного гемостаза, формируя тромбозы сосудов, питающих хорион и плацентарную площадку, вызывая отслойки плодного яйца, хориона, нарушения питания эмбриона и его гибель. Самыми неблагоприятными для беременности являются АФС или антифосфолипидный синдром, мутации фактора Лейдена, нарушения фолатного цикла, дефицит протеинов С и S.
Анатомические дефекты матки. По официальной статистике, у женщин, имеющих врожденные или приобретенные пороки развития матки, самопроизвольные прерывания беременности случаются на порядок чаще. К таким аномалиям можно отнести двурогую матку, полное удвоение матки, недоразвитие или гипоплазию матки, наличие внутриматочных синехий.
Анатомические дефекты шейки матки – как правило, приобретенные в ходе жизни разрывы шейки матки, последствия оперативных манипуляций. Так формируется недостаточность шейки матки или ИЦН. Чем больше срок беременности, тем тяжелее шейки играть роль нормального «замка» между окружающей средой и полостью матки.
Кроме того, выделен перечень факторов риска самопроизвольного аборта, управляемых и неуправляемых:
- Возраст женщины. Чем старше беременная – тем выше у нее риск самопроизвольного выкидыша.
- Паритет родов – чем больше у пациентки было беременностей и родов в прошлом, тем выше риск самопроизвольного аборта.
- Инфекционные заболевания, обострения хронических заболеваний и банальная температурная реакция. Кстати, посещение бань и саун в ранние сроки аналогично температурной реакции в связи с гриппом или простудой.
- Курение. Никотин и смолы негативно влияют на сосудистую стенку, а прорастание сосудами места будущей плаценты – хориона – ключевой момент ранних сроков беременности.
- Стресс, нарушения питания расцениваются организмом как жизнеугрожающий фактор, при котором беременность может принести вред матери. Так можно потерять совершенно нормальную беременность.
Таким образом, вполне очевидно, что управляя некоторыми факторами, можно легко предотвратить выкидыш на раннем сроке.
Также важно понимать, что при изначально нормальном течение беременности, здоровом эмбрионе никакие банальные акушерские манипуляции, половая жизнь или занятия фитнесом не могут повлиять на начало выкидыша. Гинекологический осмотр на кресле или мазок угрозу выкидыша не провоцируют
Кровянистые выделения после посещения гинеколога могут быть, так как многие мазки – цитология или мазок на ИППП могут незначительно травмировать шейку матки, что никак не влияет на течение беременности
Гинекологический осмотр на кресле или мазок угрозу выкидыша не провоцируют. Кровянистые выделения после посещения гинеколога могут быть, так как многие мазки – цитология или мазок на ИППП могут незначительно травмировать шейку матки, что никак не влияет на течение беременности.
Методы диагностики невынашивания
Каждой беременной женщине нужно знать, что можно сделать при вероятной угрозе выкидыша. В первую очередь нужно обратиться к врачу.
При подозрении на угрозу выкидыша женщина проходит обследование, в которое включены УЗИ, мазок на ЗППП, анализ крови.
УЗИ не может использоваться в качестве достоверного метода определения угрозы выкидыша на ранних сроках. Однако при появлении кровянистых выделений с помощью ультразвукового исследования можно предположить, что привело к кровотечению.
Мазок на ЗППП, заболеваний передающихся половым путем, позволяет выявить присутствие бактериальной инфекции: хламидий, микоплазмы, уреаплазмы.
Мазок берется из 3-х мест: слизистой пробки шейки, уретры, эпителиального слоя влагалища.
Образцы подвергают высушиванию, предварительно поместив на стекло, и проводят исследование под световым микроскопом, окрашивая материал контрастными веществами.
Гарантией выявления угрозы выкидыша считается комплекс анализов
Анализ на гормоны.
Проводится для выявления дефицита или превышения концентрации таких гормонов, как пролактин, тестостерон, прогестерон, веществ, вырабатываемых щитовидкой. Изменение нормального уровня является предупреждением об угрозе выкидыша.
Отслоение плаценты и гибель плода также сопровождаются постепенным снижением показателя ХГЧ.
Анализ на присутствие антител к волчаночному антикоагулянту и ХГЧ.
По ряду причин организм женщины может вырабатывать антитела к ХГЧ, хорионическому гонадотропину, который необходим для нормального течения беременности. В этом случае значительно повышается риск самопроизвольного аборта.
Кроме того, кровь исследуют на наличие антител к волчаночному антикоагулянту.
Их присутствие не обязательно свидетельствует о наличии красной волчанки, но позволяет выявить инфекционный процесс и снижение иммунитета.
Анализ на резус-фактор.
В обязательном порядке у каждой женщины при беременности определяется резус-фактор. Положительный резус ребенка и отрицательный матери приводят к конфликту, точно предусмотреть который сложно, так как практически невозможно взять для исследования образец крови плода.
Впрочем, конфликт резус-факторов матери и ребенка сопровождается образованием антител, которые можно обнаружить при анализе образца крови.
Анализ на внутриутробную инфекцию.
Определить причину выкидыша или предотвратить его угрозу помогает и анализ крови на выявление возбудителей цитомегаловируса, токсоплазмоза, краснухи, герпеса.
При подтверждении диагноза лечение должно проводиться в стационарном отделении.
Симптомы
Признаки выкидыша отличаются в зависимости от его вида, но существует и общая симптоматика. Обратиться в больницу нужно при следующих симптомах:
- боли в спине;
- снижение массы тела;
- кровянистые выделения из влагалища;
- сильные спазмы внизу живота.
Врачи выделяют разные формы невынашивания:
- угрожающий выкидыш;
- начавшийся;
- неполный;
- полный;
- несостоявшийся.
Неизбежный выкидыш
Основной признак этого состояния – боль в спине или животе, которая сопровождается кровотечением и открытой шейкой матки. Выделения не заканчиваются продолжительное время, могут наблюдаться на протяжении 14 дней.
Женщина жалуется на слабость, сильную тошноту, повышение температуры. Начинается воспалительный процесс, который при отсутствии своевременного лечения становится причиной бесплодия вследствие образования спаек в маточных трубах. Иногда состояние может привести даже к удалению матки.
Замершая беременность
Так называется вынашивание, которое прервалось задолго до положенного срока. Замершая беременность имеет три основных признака:
- гибель плода;
- нарушение саморегуляции;
- инертность маточной мускулатуры.
Если замирание наблюдается в первом триместре, пациентка не подозревает о своем состоянии. До отслойки плаценты признаки беременности сохраняются. Проявляются они в виде тошноты, увеличения груди и матки. Постепенно симптомы проходят. Требуется пройти УЗИ и анализ крови на ХГЧ. Женщину должны насторожить:
- выделения, которые похожи на месячные;
- боли внизу живота;
- озноб;
- подъем температуры тела.
Несостоявшийся выкидыш
Иногда патология не провоцирует никаких симптомов или же проявляется в виде незначительных выделений коричневого цвета из влагалища. При смерти плода матка не развивает своей сократительной деятельности. Плодное яйцо может задерживаться в ее полости до нескольких месяцев. Помимо некроза, аутолиза иногда происходит мумификация. Клинические признаки:
- задержка роста матки;
- исчезают признаки беременности;
- иногда есть ухудшение самочувствия.
Анэмбриональная беременность
Для этого состояния характерно наличие беременности, но отсутствие эмбриона. Проблема развивается, когда оплодотворение происходит и плодные оболочки формируются, но плод в них отсутствует. Признаки беременности присутствуют.
У женщин наблюдается задержка месячных, грудь увеличивается, повышается уровень ХГЧ. Специфических признаков у анэмбриональной беременности нет. Пациентки могут жаловаться на кровянистые выделения из влагалища и спазмы внизу живота.
Пузырный занос
Это состояние наблюдается вследствие генетической ошибки при оплодотворении. Происходит аномальный рост тканей в матке. На ранних сроках такая беременность не отличается от обычной, но спустя несколько дней женщина замечает появление кровянистых выделений из влагалища, которые иногда перетекают в обильное кровотечение. Цвет крови может быть как красным, так и коричневым.
Иногда есть дополнительные признаки: тошнота с рвотой, спазмы внизу живота, увеличение его в размерах. При этих симптомах нужно пройти ультразвуковое исследование полости матки и анализ крови для определения уровня ХГЧ. Концентрация гормона будет значительно выше положенного уровня. УЗИ часто показывает множественные кисты, образующие гроздь винограда.
Истмико-цервикальная недостаточность — ИЦН
Данным термином называют преждевременное укорочение перешейка и шейки матки, приводящее к неспособности противостоять внутриматочному давлению и удерживать растущий плод в полости матки. Причиной такого состояния являются аборты, включая самопроизвольные, роды и диагностические выскабливания, перенесенные женщиной до беременности.
На протяжении всей беременности женщина испытывает самые разнообразные ощущения. Некоторые из них могут быть симптомами приближающегося выкидыша
Симптомы ИЦН возникают чаще всего ближе к середине срока, и беременность прекращается. Для предотвращения подобного исхода предпочтительнее применять нехирургический метод коррекции, при котором во влагалище вводятся специальные поддерживающие устройства – силиконовые или пластиковые пессарии.
Лечение
Лечение угрозы прерывания беременности всегда начинается с ликвидации первопричины патологического состояния, история болезни должна содержать полную информацию о диагностике и лечении пациентки. Также женщине назначается симптоматическая терапия, которая должна проводиться на фоне постельного режима и полового покоя.
Если женщина обнаружила у себя тревожные симптомы угрозы прерывания беременности, ей нужно незамедлительно сообщить об этом врачу.
Если появились выделения крови — нужно сразу вызвать скорую помощь.
- Если причиной угрозы стали гормональные нарушения, что нередко случается в первом триместре беременности, пациентке назначается компенсирующая гормональная терапия. Для восполнения нехватки прогестерона врач назначает препараты Утрожестан (суппозитории) и Дюфастон (таблетки). В виде дополнительной меры могут быть вписаны инъекции прогестерона. Доза гормона подбирается лечащим врачом индивидуально. Лечение препаратами прогестерона может длиться вплоть до 22 недели беременности.
- Если угроза прерывания возникла на фоне инфекционных или вирусных заболеваний, о чем говорит история болезни пациентки, ей проводится курс лечения антибиотиками и противовирусными препаратами. Лечение желательно проводить как можно раньше, чтобы избежать негативного влияния на плод. Но не все антибиотики разрешены в первом триместре, поскольку в это время происходит закладка всех жизненно важных систем и органов плода, поэтому в первые недели беременности прием любых лекарственных препаратов должен быть сведен к минимуму.
- Локальный гипертонус, который диагностируется во время УЗИ-исследования, не требует специфического лечения. Обычно он объясняется волнением женщины перед процедурой.
- Если тянущие возникли боли после физической нагрузки, можно самостоятельно ввести свечу Папаверина или принять таблетку Но-шпы. Но при повторяющейся ситуации с тянущими болями возможна угроза прерывания беременности, поэтому лучше проконсультироваться с врачом. Тянущие боли могут быть признаком гипертонуса матки, которая лечится в условиях стационара спазмолитическими препаратами — Папаверином, Но-шпой или Платифиллином. Они вводятся в организм в виде инъекций, поэтому начинают работать быстрее.
Со второго триместра беременности эффективнее заменить спазмолитики капельницами с магнезией. Они нормализуют и улучшают кровоток в матке и плаценте, обеспечивая расслабление мышечного слоя матки.
В дальнейшем для профилактики повторной угрозы беременности пациентке назначается поддерживающее лечение препаратами магния — Магне В6 или Магнерот.
Со второй половины беременности применяются препараты, оказывающие непосредственное влияние на специфические рецепторы матки — на этом фоне уменьшаются симптомы ее сократительной активности.
Обычно для этой цели используется Гинипрал в виде капельниц. Как только угроза прерывания будет ликвидирована, Гинипрал назначается в таблетках для дальнейшей лечебно-профилактической терапии. В первые 12 недель беременности применение Гинипрала запрещено.
В некоторых случаях пациенткам с угрозой назначается физиотерапия в стационарных условиях:
- электрорелаксация матки;
- электрофорез магния;
- воротник по Щербаку.
Каждая женщина, столкнувшаяся с угрозой прерывания беременности, должна получать в комплексе сохраняющего курса лечения препараты с успокоительным действием — Валериану, Пустырник и пр. Можно отказаться от приема таблеток и настоек, заменив их отварами лекарственных растений — это будет эффективнее и полезнее.
Мнение о том, что любые лечебные мероприятия, проводимые при угрозе прерывания, бесполезны и исход беременности не может зависеть от них — неверно.
Это утверждение имеет силу, только когда у плода имеется грубая генетическая или хромосомная патология развития, в таком случае помощь будет бессмысленной. В остальных случаях беременность можно сохранить, поэтому не нужно отказываться от лечения, если возникла угроза прерывания беременности.
Лечение при угрозе выкидыша
Тактика лечения зависит от срока беременности, выраженности и характера болевого синдрома, наличия или отсутствия выделений и их характера, данных КПИ, мануального и эхографического исследований.
Единого мнения в необходимости госпитализации женщины нет. Некоторые клиницисты считают госпитализацию необходимой в любых случаях подозрения на угрожающее прерывание беременности. Неотложная помощь при угрозе выкидыша необходима при обильных или/и повторных, особенно сопровождающихся симптоматикой анемии, кровянистых выделениях.
При однократных мажущих выделениях, неопределенных или незначительных болезненных ощущениях, отсутствии прогестероновой недостаточности, отрицательных результатах КПИ и неубедительных эхографических данных в настоящее время за рубежом и многие специалисты в России рекомендуют проведение лечения в амбулаторных условиях (даже без специальных медикаментозных препаратов).
Можно ли ходить при угрозе выкидыша и какой режим необходимо соблюдать?
Соблюдения постельного режима не требуется. Женщине даются рекомендации в плане полноценности и сбалансированности диетического питания, нормализации функции кишечника и ограничения активности, сопряженной с приложением физических и психоэмоциональных усилий — не поднимать тяжестей, значительно ограничить длительность ходьбы, воздерживаться от половых сношений, избегать конфликтных ситуаций. Если болезненность внизу живота и кровянистые выделения прекратились, можно постепенно расширять двигательную активность, но полностью исключить подъем даже незначительных тяжестей.
В остальных случаях лечение осуществляется в стационарном отделении патологии беременных. Назначается постельный режим, «Магне B6», обладающий легким седативным и расслабляющим мышцы эффектами, а также снижающий уровень тревожного состояния и улучшающий функцию пищеварительного тракта, седативные средства растительного происхождения (в первом триместре) в виде экстракта корня валерианы, настоек пустырника и боярышника и транквилизаторы (во втором триместре).
В целях снижения тонуса гладкой мускулатуры и уменьшения маточной сократительной активности внутрь, внутримышечно или внутривенно капельно в растворах применяются спазмолитические средства — Но-шпа, Дротаверин, Баралгин, Папаверин. Иногда одновременно внутримышечно применяют 25% раствор сульфата магния по 10 мл каждые 12 часов.
Тормозящим эффектом в отношении сократительной активности матки обладают некоторые бета-адреномиметические препараты (токолитики), например, Партусистен (действующий компонент фенотерол), Ритодрин, Алупент, которые применяют на 20 неделе беременности и на более поздних ее сроках.
При продолжающихся кровянистых выделениях до сих пор многими врачами назначаются гемостатические препараты — Дицинон (этамзилат натрия), аминокапроновая кислота, транексамовая кислота и др. Однако при рассматриваемом патологическом состоянии их применение не всегда оправдано, поскольку выделение крови в этом случае не связано с нарушением ее свертываемости.
Кроме того, в целях снижения нагрузки медикаментозными средствами на развивающийся плод и организм женщины применяются также физиотерапевтические методы — электрическое расслабление матки посредством использования синусоидального переменного тока, эндоназальная гальванизации, проведение индуктотермии почечных зон, ионофорез магния посредством синусоидального модулированного тока. В случае истмико-цервикальной недостаточности иногда решается вопрос об установке акушерско-гинекологического пессария, поскольку нет окончательно достоверных данных о его эффективности.
При наличии в крови избыточного содержания андрогенов (при диагностированной гиперандрогении) применяются короткие курсы приема глюкокортикостероидов (Преднизолон или Дексаметазон), а при гестагенной недостаточности желтого тела — интравагинально назначается Утрожестан в капсулах, активным компонентом которого является натуральный микронизированный прогестерон. В случае наличия антител к прогестерону возможно использование дидрогестерона (Дюфастона), являющегося синтетическим аналогом первого. В то же время, применение прогестерона и дидрогестерона допустимо только в случае недостаточной функции лютеинового тела. Рутинное использование этих препаратов нецелесообразно.
Индивидуальный дифференцированный подход в выборе тактики лечения угрозы выкидыша во многих случаях позволяет предотвратить неблагоприятный исход этого патологического состояния.
https://youtube.com/watch?v=9MqgGABmbZg
Угроза выкидыша на ранних сроках: признаки и симптомы
Как распознать выкидыш на раннем сроке и какие при этом симптомы?
Существует несколько основных этапов самопроизвольного прерывания беременности, поскольку это не происходит одномоментно. Каждая из этих стадий характерна своими симптомами по угрозе выкидыша на ранних сроках, и иногда это можно остановить или предотвратить, если вовремя обратиться за лечением к врачу.
Итак, первые признаки выкидыша на ранних сроках, которые довас должны насторожить любые проявления болей или болевых ощущений в спине и в области живота, которые сопровождаются коричневыми или красными выделениями. Бейте тревогу даже при появлении нескольких капель крови из влагалища, ведь это уже может свидетельствовать о начавшемся выкидыше на раннем сроке
Также обратите внимание на свое состояние: не исчезли ли основные признаки беременности?
Не стоит пропускать плановые визиты к врачу, сдачу обязательных анализов или необходимые обследования. Так вы сможете исключить любые патологии в развитии вашего малыша и будете уверенны в том, что беременность протекает хорошо.
Основные стадии выкидыша
- Угроза или риск самопроизвольного прерывания беременности. Это состояние случается очень часто, из-за чего некоторые женщины вынуждены лежать на сохранение почти все 9 месяцев. Для него характерны вышеназванные схваткообразные боли и кровянистые выделения, иногда даже очень обильные. Также можно отметить и повышенный тонус матки.
- Вторая стадия является более серьезной, ‒ она классифицируется уже как начавшийся выкидыш или самопроизвольный аборт. Плодное яйцо уже частично отслоилось от стенок матки, поэтому симптомы самопроизвольного выкидыша на раннем сроке будут ярко выраженными. Но этот этап медики еще считают обратимым, то есть, при оперативном и квалифицированном вмешательстве они могут сохранить жизнь вашему ребенку.
- При так называемом «выкидыше в ходу» беременность уже не спасти. На этой стадии женщина чувствует сильную и резкую боль, и почти сразу происходит обильное кровотечение. Плодное яйцо уже погибло, а шейка матки открыта, поэтому оно может выйти сразу или по частям, что будет считаться неполным выкидышем.
- Последняя стадия – это завершенный самопроизвольный аборт. Матка, изгнав погибшее плодное яйцо, сокращается и возвращается к своим прежним размерам.
Также на УЗИ врач может обнаружить несостоявшийся аборт или замирание беременности, когда вследствие каких-либо причин плод погиб, но выкидыша не произошло. Это тоже очень опасное состояние, ведь возможно нагноение или заражение крови, если вовремя не принять необходимые меры.
Последствия после выкидыша на ранних сроках
С медицинской точки зрения, серьезные последствия после самопроизвольного выкидыша на ранних сроках возникают крайне редко. Большие проблемы могут случиться, если этот выкидыш вызван самостоятельно при помощи лекарственных или народных препаратов, либо если в матке остались частички плода, что чаще всего случается на более поздних сроках при выкидышах.
Именно с целью избежания таких проблем на ранних сроках врачи-гинекологи предпочитают сделать профилактическую чистку матки после выкидыша. Если женщина обращается к врачу, ей всегда проводят контрольное УЗИ.
Тяжелых последствий выкидыш на ранних сроках беременности не несет только при своевременном обращении к врачу. Если же пренебречь этим фактом, то может произойти сильное маточное кровотечение, то есть, большая потеря крови, которая может привести к летальному исходу.
Если очередные месячные проходят не так, как обычно (обильнее или с сильными болевыми ощущениями), лучше обратиться с этим к врачу, а вдруг вы были беременны и этого не заметили. Ответ на вопрос, что делать при выкидыше на раннем сроке – обратиться к врачу, если очень плохо, то даже вызвать скорую помощь.
Какие бывают виды патологии
Беременная женщина может столкнуться с различными нарушениями гестации, из-за которых наступает самопроизвольное отторжение плода от маточной стенки. Согласно международной классификации болезней, врачи шифруют заболевание, как «Угрожающий аборт», код МКБ-10 недуга – О20.
Анэмбриония
По статистике около 15% беременных сталкиваются на раннем сроке с этой патологией. Анэмбриония – это нарушение, при котором отсутствует эмбрион в плодном яйце. Яйцеклетка оплодотворилась, после чего имплантировалась в эндометрий. Зародыш прекращает развиваться, а плодное яйцо продолжает расти. Чтобы подтвердить недуг, врач осуществляет УЗИ на 5-7 неделе периода гестации и анализ крови и мочи на ХГЧ, содержание которого недостаточно на соответствующем сроке.
Хорионаденома
Приблизительно 1 из 1000 женщин, которые считают себя беременными, сталкивается с патологией. Она представляет собой неправильное образование плаценты, возникающей исключительно из набора 3 отцовских хромосом. Материнские хромосомы в ней полностью отсутствуют. Для недуга характерно развитие на ранних стадиях беременности, когда зачатие происходит без материнской информации, и копируются мужские хромосомы. Либо 1 нормальная женская половая клетка оплодотворяется сразу 2 сперматозоидами.
Формирование зародыша не происходит, несмотря на наличие внутриматочного разрастания, при этом появляются классические симптомы беременности.
Врачи различают 2 вида хореоаденомы:
- Полная: в матке образуется занос вместо плаценты и зародыша.
- Неполная: происходит неправильное развитие плаценты, которая превращается во внутриматочное разрастание. Если появляются образования плодной ткани, при такой патологии они имеют тяжелые дефекты.
Угрожающий выкидыш
Угрожающий аборт – это состояние, при котором появляется риск отторжения зародыша от эндометрия матки. Беременная женщина жалуется на возникновение тянущих болей в нижней части живота, повышенного тонуса матки и скудных кровянистых выделений. При недуге внутренний зев не открыт, а на УЗИ врач регистрирует сердцебиение малыша.
Если на этом этапе беременная получает своевременную медицинскую помощь, есть возможность предотвратить развитие самопроизвольного аборта.
Начавшийся выкидыш
Это нарушение, характеризующееся частичным отторжением эмбрионального яйца от эндометрия с гипертонусом матки. Проявления начавшегося аборта полностью соответствуют угрожающему выкидышу, отличаясь лишь выраженностью болей и кровянистых выделений, а также приоткрытием канала шейки матки.
На этой стадии недуг обратим, поэтому требуется незамедлительная помощь врача и покой беременной женщины.
Полный выкидыш
Происходит полное отслоение плодного яйца с последующим выходом из маточной полости. Чаще встречается на поздних сроках гестации. Полный аборт проявляется сильным кровотечением и тянущей, выраженной болью внизу живота. При выполнении УЗИ врач определяет сомкнутую маточную полость и полное отсутствие эмбриона.
Неполный выкидыш
Для недуга характерно самопроизвольное отторжение плодного яйца от эндометрия и его выход из матки, но в полости сохраняются частицы эмбриона. Беременная женщина жалуется на сильное кровотечение из половых путей. Патология подтверждается с помощью ультразвукового исследования, где визуализируются плодные кусочки. Врач выполняет выскабливание после неполного аборта, чтобы очистить матку во избежание развития воспалительного процесса в ней.
Несостоявшийся выкидыш
Это патология на раннем сроке, когда эмбриональное яйцо прекращает свое дальнейшее развитие из-за действия неопределенных причин, но не отслаивается, а подвергается рассасыванию.
Несостоявшийся аборт проходит 3 этапа:
- Стадия кровяного заноса.
- Стадия мясистого заноса.
- Стадия каменистого заноса.
Врачи утверждают, что причина такой аномалии — заболевания, передающиеся половым путем (гонорея, хламидиоз, микоплазмоз, уреаплазмоз), генетические расстройства, из-за которых зародыш становится нежизнеспособным. Диагноз подтверждается с помощью ультразвуковой диагностики, где отсутствует сердцебиение плода. После этого врач совершает устранение замершего зародыша из полости матки.
Симптомы угрозы выкидыша: как определить вовремя?
Процесс выкидыша обычно делят на четыре стадии:
- Угрожающая. Любые выделения, а особенно коричневого или красного цвета должны настораживать. Выделения с кровью являются основным признаком угрозы выкидыша. Обнаружив подобное, следует безотлагательно обратиться к лечащему врачу. В большинстве случаев, своевременная диагностика позволяет избежать прерывания беременности. Многие врачи при подобных симптомах показывают стационарное наблюдение, поскольку при угрозе срыва главную роль играет потерянное время, а в условиях домашнего лечения, оперативное реагирование весьма затруднено. В случаях, когда выделения сменяются кровотечением, срыв беременности становится фактом.
- Начало срыва. Если первая стадия остается без внимания, то за ней наступает следующая. Наряду с уже перечисленными симптомами, вторая стадия отмечается тошнотой и болями в животе. Подобные симптомы (особенно тошнота) хоть и весьма распространены среди беременных, должны насторожить и стать поводом для врачебной консультации. Дело в том, что тошнота может быть одним из признаков внутреннего кровотечения, сочетаясь обычно с болями в брюшной полости.
- Также вторую стадию срыва знаменуют бледность и головокружение. Если подобные симптомы появились, не стоит все списывать на «обычную слабость». Ни в коем случае не стоит терпеть боль. Не стоит игнорировать наступившего ухудшения. На этой стадии все еще обратимо и при своевременной врачебной помощи плод можно спасти. В таком случае лучше перестраховаться и обратиться к врачу. Врач должен обследовать вас и прослушать плод. В случае диагностики угрозы срыва, обычно назначают гормональное лечение. Строгое следование врачебным инструкциям, в большинстве случаев помогает сохранить беременность.
- Срыв. Третья стадия является необратимой. Она отмечается обильным непрекращающимся кровотечением. В некоторых случаях вместе с кровью выходят сгустки и частички ткани. Врач в данной ситуации бессилен и не имеет возможности спасти плод. В большинстве подобных случаев, необходимо провести чистку, так как в матке могут остаться не выведенные части, которые впоследствии могут запустить воспалительный процесс, вплоть до онкологических заболеваний.
После физического и психологического восстановления, женщине следует пройти курс профилактического лечения, целью которого будет не допущение повторного срыва.