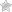Преимплантационная генетическая диагностика эмбриона
Методика проведения
Проведение предимплантационной диагностики требует наличия специального оборудования. В зависимости от цели, стоящей перед доктором, может проводиться изучение хромосом под флуоресцентным микроскопом (с целью изучить всю совокупность хромосом) или проведение ПЦР (для выявления мутаций в гене). Но для начала нужно получить одну клетку от эмбриона.
В лаборатории оплодотворенную яйцеклетку на третий день инкубации помещают в стерильную чашку со специальной средой для биопсии бластомера. Под микроскопом на третий день можно наблюдать 8 бластомеров. Эмбриолог должен взять один бластомер. Это сложная и очень точная процедура. Необходимо изъять клетку так, чтобы не пострадал сам эмбрион. Затем полученный материал транспортируют в лабораторию для исследования генетики и пола зародыша.
Весь генетический материал находится в ядре. Чтобы облегчить выход ядра, бластомер помещают в каплю гипотонического раствора, клетка разрушается. После чего рассматривают под флуоресцентным микроскопом. Хромосомы определяются в виде сигнала определенного цвета.
Изъятие бластомера (клетки) не отражается на дальнейшем росте и развитии эмбриона.
Выполнение ЭКО с предимплантационной диагностикой позволяет:
- избежать рождения младенца с генетическими отклонениями, в том числе сцепленные с полом;
- повысить эффективность самого ЭКО благодаря переносу только эмбрионов с полноценным кариотипом;
- предупредить появление детей с предрасположенностью к онкологическим процессам и другими тяжелым заболеваниям;
- снизить риск самопроизвольного аборта.
Если решаетесь на ЭКО и доктор по каким-либо причинам рекомендует проведение предимплантационной диагностики, даже не сомневайтесь в ее целесообразности. На кону здоровье ребенка, а значит, и его счастье в жизни.
Кому назначают?
Поскольку предимплантационная диагностика сама по себе – удовольствие недешевое. Далеко не каждой женщине, отважившейся на экстракорпоральное оплодотворение, этот дополнительный этап рекомендуется. Предлагают его всем, но есть категории пациентов, которым крайне нежелательно отказываться от предварительной генетической оценки эмбрионов до переноса в матку.
К таким пациентам относятся:
- «Возрастные» женщины и семейные пары. С возрастом стареют и теряют здоровье половые клетки мужчины и женщины. Под действием лекарственных препаратов, вредных привычек, неблагоприятной экологии и просто прожитых лет может мутировать их ДНК-набор. Поэтому у «возрастных» женщин и мужчин выше риски хромосомных аномалий плода. ПГД настоятельно рекомендуется женщинам после 35 лет, а также парам, в которых мужчине более 40 лет.
- Резус-отрицательные женщины, у которых были аборты, выкидыши, роды, рождались дети с гемолитической болезнью. Диагностика актуальна только в том случае, если супруг имеет положительный резус-фактор крови. Если применяется донорская сперма, то изначально выбирается биоматериал мужчины с отрицательным резус-фактором, тогда вероятность получения резус-положительных зародышей – нулевая.
- Женщины, которые уже имеют опыт 1-2 неуспешных попыток ЭКО при отсутствии объективных причин (протоколы проведены правильно и без осложнений, отсутствуют эндометриоз и другие преграды для имплантации).
- Если для оплодотворения использована сперма мужчины с низкими качественными показателями спермограммы (, , ). При естественном зачатии сперматозоиды низкого качества гибнут, не имеют шансов на оплодотворение, при они вполне могут оплодотворить яйцеклетку, ведь естественный отбор нарушен, что может привести к развитию у плода различных патологий.
Зачем проводится предимплантационная генетическая диагностика (ПГД) при ЭКО
Генетическая диагностика выявляет более 150 наследственных заболеваний. Исследование проводится по хромосомному набору зародышей, при помощи высокоточного диагностического оборудования. Это процедура помогает отобрать высококачественный материал для пересадки в полость матки женщины, что предотвратит преждевременное прерывание беременности или аномальное развитие плода.
Основные цели проведения этого обследования:
- Уменьшение риска рождения малыша с генетическими патологиями, унаследованными от родителей.
- Установления пола ребенка, что помогает заранее исключить заболевания, сцепленные с половой принадлежностью.
- Определение резус-фактора для исключения гемолитических отклонений в развитии эмбриона.
- Отсеивание зародышей с аномалиями и неизлечимыми болезнями.
- Выявление информации об отрицательном результате ЭКО в прошлом.
- Подбор эмбрионов с особой генетической информацией (HLA-типирование), которая поможет в будущем малышу стать донором для своих братьев или сестер.
Генетический анализ эмбриона пгд эко
Что это такое и в чем суть методики?
ПГД расшифровывается как предимплантационная генетическая диагностика – генетический анализ эмбриона при ЭКО на стадии его культивирования вне организма матери. При помощи этого исследования эмбриологами отбираются эмбрионы с неудовлетворительными показателями и исключаются как материал для переноса. Дальнейшая работа продолжается с качественными эмрионами без каких-либо генетически отклонений. Риски развития ребенка с какими-либо генетическими аномалиями сводится к минимуму.
Однако, не всем и не всегда предлагается проведение предимплантационного исследования. Выделяют группу факторов, при наличии которых, протокол ЭКО подразумевает проведение такого исследования.
К ним относятся:
- Если, вступающая в протокол экстракорпорального оплодотворения, женщина достигла возрастной планки в 35 лет, то риски развития генетических аномалий повышаются в разы, в отличии от женщин, моложе этого возраста;
- По такой же причине исследованию подлежат эмбрионы, которые были получены путем оплодотворения сперматозоидами мужчины, возраст которого более 45 лет. С каждым годом риски повышаются;
- Наличие в анамнезе гибели плода по причине резуз-конфликтной беременности;
- Отягощенный наследственный анамнез хотя бы у одного супруга из пары. Так как высок риск наследственной передачи генов, кодирующих генетическое патологическое состояние.
- Наличие в репродуктивном анамнезе нескольких пролетных протоколов экстракорпорального оплодотворения;
- Отягощенный акушерский анамнез в виде самопроизвольных абортов. Замерших беременностей. Это объясняется тем, что такие патологические состояния беременности в сроке до 8 недель обусловлены в 80% генетическими и хромосомными аномалиями;
- В мужской сперме повышено содержание аномальных половых клеток – сперматозоидов.
Данная диагностика позволяет выявить достаточно большое количество нозологических единиц, таких как ахондроплазию, муковисцидоз, синдромы Дауна, Эдвардса, Патау и множество других аномалий.
Диагностика требует значительного число фолликулов. Поэтому при ПГД женщине делают повышенную стимуляцию яичников.
Чего же врачи-репродуктологи хотят добиться, используя столь сложную и трудоемкую методику:
- Минимизировать риски рождения потомства с генетическими аномалиями;
- По выявленному кариотипу определить пол будущего ребенка для исключения сцепленных с полом заболеваний;
- Групповая и резус принадлежность ребенка позволит исключить риск гемолитических осложнений;
На 100% ли дает гарантию предимплантационная диагностика гарантию на рождение здорового потомства Нет конечно, погрешность опеределенно, остается в среднем 5%. Однако, есть некоторые моменты, когда женщина попадает именно в эти 5 %. Это выявляется в ходе обязательных скрининговых исследований, которые проводяться всем беременным женщинам сроках 11-14 недель, в 18-22 недели.
У эмбрионов отличного и хорошего качества достаточно большой процент изменений кариотипа (анеуплоидий), которые не позволяют нормально развиваться в дальнейшем. С данными в цифрах можно ознакомиться в таблице 1.
| Качество бластоцисты | Отличное | Хорошее | Удовлетворительное | Неудовлетворительное |
| Процент эмбрионов с правильным набором хромосом (здоровых) | 56,4% | 42,8% | 39,1 | 25,5 |
| Частота анеуплоидий (аномальный набор хромосом) | 43,6% | 57,2% | 60,9% | 74,5% |
Можно сделать вывод, что в 25–39% случаев беременность могут дать эмбрионы удовлетворительного и неудовлетворительного качества, так как они генетически полностью «здоровы». Но для того чтобы их выявить, нужен анализ ПГД. Проведение диагностики на таких эмбрионах крайне затруднительно. Клеточного материала слишком мало и его достаточно трудно получить без ущерба для развивающегося организма.
Преимплантационная генетическая диагностика (ПГД)
Преимплантационная генетическая диагностика — это метод, используемый для выявления генетических дефектов у эмбрионов, полученных с помощью экстракорпорального оплодотворения (ЭКО). Преимплантационная генетическая диагностика (ПГД) используется в случаях, когда один или оба генетических родителей имеют известную генетическую аномалию. В этом случае изучается эмбрион с целью выявления этой родительской аномалии. В основном это так называемые моногенные заболевания. Т.е. заболевание связано с одним геном, а не с несколькими. Одно из самых часто встречающихся моногенных заболевании — это муковисцидоз (нарушение функций органов дыхания), носителем является 2-5% населения. Чтобы заболевание проявилось необходимо чтобы встретились два носителя, при этом вероятность, что ребенок будет носителем — 50%, вероятность рождения больного, как и здорового ребенка составит — 25%. Частота рождения детей с муковисцидозом в России 1:10000.
Рисунок 2 По данным ОАО «Институт Стволовых Клеток Человека» http://www.rahr.ru/d_pech_mat_konf/schevchenko.pdf
Преимплантационная генетическая диагностика как раз и позволяет диагностировать заболевание у эмбриона еще до того, как его перенесут в полость матки.
Проводить преимплантационную генетическую диагностику всем подряд нет смысла. Это оправдано только в случае если известно, что родители либо болеют, либо являются носителями моногенного заболевания.
Таким образом, потребность в преимплантационной генетической диагностике очень маленькая и проводится не у пар, страдающих бесплодием, а у пар, где есть носительство или наличие моногенного заболевания.
На консультации по бесплодию речь идет о преимплантационном генетическом скрининге (ПГС), а не о ПГД. Просто как-то традиционно сложилось что ПГС называют ПГД.
Цена ПГД
Преимплантационная генетическая диагностика стоит немало. Ценовой промежуток начинается от 50 000 и заканчивается 130 000. В цену входят дорогостоящее оборудование и современные недешевые материалы. Так же стоимость зависит от количества эмбрионов, которые будут исследоваться. Решившись на процедуру ПГД можно заказать обследование по одной патологии или провести диагностику по полной программе. Если процедуру делают специалисты высшего класса на профессиональном оборудовании, вероятность желаемого положительного исхода повышается.
На дороговизну ПГД можно посмотреть и с другой стороны. Если существует высокий риск получения генетически нездорового малыша, то он может с большей вероятностью родиться. Нездоровому ребенку пожизненно будет необходим специальный уход, недешевое лечение и общее содержание. Плюс душевные муки родителей, страдающие за свое чадо, будут беспокоить их всегда. Все это в совокупности существенно превышает названную стоимость ПГД. Получается все-таки, что ПГД лучше провести.
Как проводится исследование?
Моногенный ПГД / ПГД-М
В первую очередь для того, чтобы провести анализ ПГД необходимо иметь генетический анализ будущих родителей. По этой причине, первый этап анализа — генетический анализ родителей. То есть, обнаружить генетические риски (мутации), которые вызвали болезнь. После получения результата, мы должны разработать правильный метод диагностики будущих зародышей в лаборатории экстракорпорального оплодотворения (ЭКО) (информативность).
После того, как предыдущие этапы ПГД завершены (генетический анализ и информативность), мы сможем начать проведение цикла ПГД. Для этого, пара должна будет провести процедуру экстракорпорального оплодотворения (ЭКО). Мы должны будем подождать пока эмбрионы, полученные в этом процессе, не разделятся, чтобы сделать забор нескольких клеток эмбриона (биопсия эмбриона). Мы проанализируем забранный материал в лаборатории молекулярной биологии, чтобы узнать здоровы ли биопсийные эмбрионы. Цель анализа — выбор эмбриона для пересадки без генетических патологий, носителями которых являются родители, и здоровая беременность.
SGP/CCS/ПГД-А:
В этом случае проводится биопсия трофэктодермы (участок эмбриональной ткани, из которой развивается плацента) бластоциста, и подсчитывается количество хромосом эмбриона, чтобы выбрать эмбрионов с нормальным количеством хромосом.
Виды ПГД в клинике «Линия жизни» и показания для диагностики
Есть два вида безопасных и одобренных международным научным сообществом вида PGD. Они направлены на решение разных задач. Оба доступны нашим пациентам. Вид диагностики выбирается в зависимости от наличий показаний.
1. ПГД хромосомных аномалий
Хромосомы диктуют все — от того, какого пола будет малыш, до его роста, цвета глаз и волос. Если в каждой клетке человеческого организма 23 пары хромосом — это норма. Но иногда в процессе зарождения новой жизни развивается трисомия — нарушение, при котором в одну из пар добавляется лишняя хромосома. Результат сбоя печален — рождение больного ребенка.
- Аномалия по 21-й паре хромосом приводит к синдрому Дауна.
- Аномалия по 13-й паре хромосом — к синдрому Патау.
- Нарушение по 18-й паре хромосом — к синдрому Эдвардса.
Кроме того, хромосомные сбои могут стать причиной нежизнеспособности эмбриона и, как следствие, выкидышей, других осложнений беременности. Тестирование легко определяет такие отклонения.
Скрининг позволяет отбирать для переноса те бластоцисты, у которых нет хромосомных нарушений. В результате повышается вероятность успеха ЭКО, снижаются риски выкидыша, рождения ребенка с хромосомными отклонениями. Другая задача, которую позволяет решить этот вид преимплантационного тестирования – определение генетического пола эмбрионов
Это важно, когда существует риск передачи наследственного заболевания только по женской или только по мужской линии
Как проводится исследование
Этот вид PGD позволяет изучить все 23 пары хромосом и исключить появление лишней хромосомы в любой из пар. Для исследования используются:
- технология aCGH, она же — сравнительная геномная гибридизация;
- технология секвенирования следующего поколения (NGS), основанная на определении последовательности ДНК.
Показания
- Возраст будущей мамы от 35 лет, папы — от 40 лет.
- Неоднократные выкидыши в анамнезе.
- Многократные неудачи с ЭКО в прошлом.
- Мужское бесплодие, обусловленное хромосомными нарушениями.
- Родители — носители перестроек, инверсий и других аномалий.
2. ПГД моногенных заболеваний
Этот вид предимплантационного тестирования рекомендован парам, в семьях которых были или есть случаи наследственных болезней. Диагностика позволяет определить, унаследовал ли эмбрион мутацию, провоцирующую развитие патологии. Если есть сомнения по поводу семейной истории, консультация генетика перед ЭКО их развеет: доктор изучит ваш случай, при необходимости назначит скрининг на носительство и решит, необходима ли ПГД.
Возможности нашей партнерской генетической лаборатории позволяют выявить большинство распространенных моногенных патологий:
- муковисцидоз,
- наследственные миопатии,
- спинальную мышечную атрофию,
- нейросенсорную тугоухость,
- многие другие.
Исследование решает и другие задачи. Одна из них — необходимость лечить больного старшего ребенка. Если в семье есть тяжело больной ребенок, которому необходима пересадка костного мозга, спасти его может донорство стволовых клеток братиком или сестренкой
Но важно, чтобы малыш-спаситель был здоров и идентичен по тканесовместимости. С помощью ПГД наши специалисты выбирают для переноса эмбрион, который, во-первых, свободен от мутации, во-вторых — гистосовместим с больным ребенком
И даже этим возможности PGD моногенных патологий не исчерпываются
Скрининг дает возможность определить резус-фактор зародыша – это очень важно в ситуациях, когда беременность сопряжена с риском резус-конфликта. . Как проводится исследование
Как проводится исследование
В партнерской генетической лаборатории, тестирование проводится методом полимеразной цепной реакции с анализом полиморфизма длины рестрикционных фрагментов. У генетиков есть тест-системы для 21 моногенного заболевания. Если среди отсутствует тест для того заболевания, которое диагностировано у пары, он разрабатывается в сжатые сроки.
Показания
- случаи наследственных заболеваний в семейной истории супругов,
- носительство у будущего отца или будущей матери;
- необходимость пересадки стволовых клеток старшему больному ребенку,
- вероятность резус-конфликта при эко-беременности.
Два вида ПГД дополняют друг друга и поэтому могут быть совмещены. Такое совмещение более точный результат, получив который будущие родители могут не волноваться по поводу здоровья своего малыша.
Этапы проведения ПГД
Рассмотрим этапы ПГД:
- Первый этап начинается со стандартной схемы процедуры ЭКО. Заканчивается процесс этапом пункции яйцеклеток.
- Проведение эмбриологической процедуры яйцеклеток и спермы, осуществление микроманипуляций. На третий день культивирования проводится процедура биопсии. Для этого у эмбриона забирают одну клетку с помощью специального микрохирургического инструмента. При биопсии используется механический, химический и лазерный метод. Далее проводят фиксацию бластомера. Кроме этого, может проводиться биопсия трофэктодермы и биопсия полярного тельца ооцита. В первом случаи из трофоэктодермы забирают 3-5 клеток (обычно они приходятся на внешний слой бластоцисты). Проводится биопсия трофэктодермы на 5 или 6 сутки и является достоверным вариантом выявления кариотипа аномального развития эмбрионов. Биопсия тельца ооцитов является самым наилучшим вариантом диагностического исследования при бесплодии с женской стороны. Генетическая информация в полярном тельце и в ядре яйцеклетки одинакова.
- Проведение гибридизации ДНК-зондами. Под зондами понимают особую метку. У каждой единичной хромосомы имеется собственная метка. Она подсвечивается цветом под действием флуоресцента. Поэтому их идентификацию легко провести.
- Получение визуализированной информации на экране монитора компьютера. Проведение диагностики блостмастеров, которые были зафиксированы. Получение окончательных результатов к 5 дню проведения культивирования. Здесь врачи проводят подсчет количества хромосом. Если их число соответствует принятому значению, то материал рекомендуется к дальнейшему переносу. Если вместо трех хромосом наблюдается две или вместо необходимых двух на экране визуализируется одна, то такой материал переносить не следует, он аномальный.
- Перенос генетический здоровых эмбрионов на 5 день культивирования. Это время считается самым оптимальным. Материал для использования представлен в достаточном количестве и процедура биопсии для эмбриона не так травматична. Если перенести материал на третьи сутки, то возникнет высокая вероятность остановки процесса развития. Кроме этого, у трехдневного зародыша генетические клетки сильно отличаются. В результате можно получить ложные исследования.
- Проведение криоконсервации после осуществления процедуры переноса.
- Диагностирование долгожданной беременности с помощью теста (после подсадки обычно должно пройти две недели).
Возможные последствия ЭКО с ПГД
Помимо скринингового исследования беременной после ЭКО делают анализ амниотической жидкости и УЗИ нервной системы плода.
В зависимости от метода ПГД на диагностику потребуется от нескольких часов до нескольких дней. Весь цикл ЭКО составляет 4-6 недель. В этот промежуток входит и ПГД.
Процедуру ПГД проводят амбулаторно. Проведение седативной анестезии потребуется только при заборе яйцеклеток.
При ЭКО с ПГД возникают такие же риски, как и при ЭКО без ПГД. Это:
- Многоплодная беременность.
- Повреждение эмбриона на этапе изъятия клетки.
- Реакции на препараты, которые могут применяться при процедуре ЭКО. Это в основном головная боль, приливы крови и изменение настроения в худшую сторону.
- Наблюдается синдром овариального гипервозбуждения.
- Кровотечения после изъятия яйцеклетки.
- Чувствительные спазмы после процедуры изъятия.
- Исследование ПГД дает не сто процентный результат.
- Получения зачатия вне матки.
Методики проведения ПГД эмбрионов
Существует несколько эффективных методик преимплантационной диагностики:
- FISH. Актуальна, если нужно исключить наличие структурных либо числовых хромосомных аномалий — транслокаций и анеуплоидий. Материал, полученный в ходе биопсии, переносится на предметное стеклышко, нагревается до определенной температуры, а затем постепенно охлаждается. При этом оболочка разрывается, цитоплазма выходит наружу. Участки ДНК помечают особыми красящими веществами — флуоресцентными зондами. После, применяя флуоресцентный микроскоп, генетик может посчитать количество хромосом, проверить, есть ли среди них аномальные.
- NGS. Это новейший метод ПГД диагностики в криоцикле, применяя который можно досконально исследовать сразу 23 хромосомные пары. Точность данных, полученных с помощью NGS, составляет 99,9 %, то есть ошибки маловероятны. Технология также позволяет обнаруживать хромосомные и моногенные аномалии, мутации, различить транслокацию от здорового хромосомного набора, за счет чего необходимость в заборе биопсии бластомеров отпадает.
- Полимеразная цепная реакция (ПЦР). Методика, направленная на выявление специфических копий ДНК. Для этого ее сначала денатурируют, чтобы раскрутить двойную нить. Затем берут один фрагмент, добавляют к нему специфические ферменты и медленно удваивают количество генетического материала. Это дает возможность исследователю увидеть дефектные зоны нуклеотида. Метод ПЦР показан, когда нужно исключить передачу ребенку моногенных заболеваний (если один их партнеров или сразу оба являются носителями нездоровых генов или имеют клинические проявления опасной генетической патологии).
Следует заметить, что методы ПГД при ЭКО не являются на сто процентов взаимозаменяемыми. Каждый из них разработан для выявления конкретных групп заболеваний. Поэтому только врач может решить, какая из методик больше подойдет обратившейся к нему супружеской паре.
ПГД — гарантия рождения здорового малыша
Показания к ПГД
Преимплантационная генетическая диагностика рекомендуется в случае диагностированных генетический нарушений у одного или обоих будущих родителей. Если у мужчины и женщины обнаружены нарушения в кариотипе, ПГД является одним из важнейших этапов в алгоритме предупреждения рождения ребенка с патологией и наступления беременности плодом с патологией. В данном случае ПГД предполагает исследование эмбрионов на анеуплоидии хромосом, вовлеченных в транслокации, а также на самые распространенные хромосомные нарушения (синдромы Дауна, Патау, Эдвардса).
Рис.1. Анеуплоидии у эмбриона по хромосомам 15, 20 и 21 у пациентки 40 лет методом NGS.
ПГД назначают при неудачах ЭКО и привычном невынашивании беременности. Как при естественном зачатии, так и в рамках программ ВРТ, основное количество (75-80%) прерываний беременности приходится на I триместр. Причинами невынашивания беременности могут быть как генетические отклонения эмбриона, так и многоплодие. ПГД при невынашивании беременности может помочь уменьшить частоту самопроизвольного прерывания. У пациентов с выкидышами в анамнезе уровень спонтанных абортов удалось снизить до 16.7% против ожидаемых 36.5%, у женщин старше 35 — до 12% против ожидаемых 44.5%.
Рис.2. Биопсия клеток трофэктодермы у эмбриона 5 дня развития.
Преимплантационная генетическая диагностика незаменима и в случае мужского фактора бесплодия, при выявлении высоких показателей генетических нарушений в сперматозоидах. Изучение хромосом в сперматозоидах, полученных от мужчин с олиго/астено/ тератозооспермией (ОАТ), показало повышенный уровень анеуплоидии (неправильный набор хромосом) по сравнению с мужчинами без отклонений в показателях спермограммы. У мужчин с нормальным кариотипом показатель частоты анеуплоидии половых хромосом в сперматозоидах наблюдали при олигоастенотератозооспермии в 4 раза чаще, чем при нормальной спермограмме. Применение для оплодотворения сперматозоидов с патологическим набором хромосом приводит к формированию эмбриона с генетической патологией, а затем, зачастую, к замиранию и невынашиванию беременности, или рождению ребенка с патологией.
Рис.3. Генетическая диагностика у эмбрионов методом КФ-ПЦР.
Репродуктолог рекомендуют проведение ПГД, если возраст женщины превышает 35 лет, так как, к сожалению, существует медицинская статистика, позволяющая говорить, что в позднем репродуктивном периоде повышается риск рождения ребенка с генетической патологией, в том числе с синдромом Дауна и серьезными заболеваниями, пороками развития различных органов и систем.
Проводить анализ ПГД или нет?
Поэтому ПГД при ЭКО – это всегда вторая ступень отбора эмбрионов для переноса в полость матки. Первая ступень – продленная культивация до стадии бластоцисты. Первые три дня развитие зародыша происходит на материнских запасах. На 4 день включается в работу собственный геном. Грубые нарушения генетической информации в клетках блокируют дальнейшее развитие.
В мире существует 4 метода проведения ПГД, для которых необходимо разное оснащение генетической лаборатории:
- Флуоресцентная гибридизация in situ – FISH. Наиболее доступный и чаще всего используемый метод в странах СНГ. По сравнению с другими он недорогой, требует немного времени – всего 4–5 часов. Его недостаток – он не позволяет исследовать все хромосомы.
- Сравнительная геномная гибридизация (CGH). Метод позволяет исследовать все хромосомы, достаточно дорогой, требует значительных временных затрат. При его использовании бластоцисты замораживают и перенос осуществляют в криопротоколе.
- Полимеразная цепная реакция (PCR). Позволяет исследовать моногенные хромосомные мутации и требует предварительной диагностики родителей. Вначале проводится обследование супружеской пары, выявляется наличие мутации (определяется в каком гене). И только после того, как ее выявили у родителей, мутацию ищут у эмбриона.
Now-Generation Sequencing – метод ПГД, позволяющий исследовать все хромосомы и полиморфизмы (полный геномный анализ), очень дорогой. На сегодняшний день – это одна из высокоразрешающих технологий, которая позволяет исследовать не только хромосомный набор, но и мутации в любом из участков хромосом.
Последние исследования показали, что биопсия эмбрионов для ПГД на третьи сутки дает высокий риск остановки развития. Плюс к этому у зародыша на 3 сутки высокий уровень мозаицизма (клетки генетически отличаются), что влечет появление ложных результатов и повышает процент ошибки.
Другие преимущества ПГД для удачного ЭКО:
- бластоцисты легче переносят биопсию;
- выше частота наступления беременности;
- низкий риск остановки развития.
Существует понятие «полная бластоциста» – это когда произошла полная дифференциация клеток эмбриона и под микроскопом четко видна внутриклеточная масса и трофэктодерма. Именно таким бластоцистам делают предимпланационную генетическую диагностику.
ЭКО при невынашивании беременности
Существует понятие «ранней бластоцисты». У них дифференцировка еще не завершилась. Такие эмбрионы не подвергают биопсии, а продолжают культивацию до 6 суток и после завершения дифференцировки делают ПГД.
ПГД: как проводится?
Проведение ПГД является возможным только при ЭКО ИКСИ, которая подразумевает помещение активного сперматозоида в полость яйцеклетки, тем самым ускоряя процесс оплодотворения. При иных способах экстракорпорального оплодотворения яйцеклетки помещают в одну емкость со сперматозоидами.
А это не очень удобно для проведения ПГД, так как при заборе эмбриона на тест, в биологическом материале могут присутствовать сперматозоиды, не участвующие в процессе оплодотворения. Это может привести к тому, что данные ПГД будут являться не достоверными.
Перед проведением молекулярно-биологического теста, оба родители должны обследоваться в медицинских учреждениях для выявления генных дефектов. В случае, если характер генетических заболеваний в ходе исследований не был выявлен, ПГД не проводится.
Предимплантационный генетический анализ может проводится на разных этапах развития эмбриона. В случае если передача генетических заболеваний наблюдается по женской линии, то для проведения теста потребуются только яйцеклетки.
В лабораторных условиях их исследуют и при обнаружении здоровой яйцеклетки ее оплодотворяют и пересаживают в полость матки женщин. Такой тест проводится только на стадии зиготы.
Анализ может проводиться и на стадии деления эмбриона. То есть, яйцеклетки оплодотворяются в лабораторных условиях, а на пятый день среди них выбирают только здоровые и имплантируют в полость матки.
И если результаты, полученные на стадии дробления эмбриона, специалистам покажутся сомнительными, их пересаживание в матку не происходит. Врачи дожидаются периода, когда эмбрион будет находится на стадии бластоцисты и проводят диагностику повторно. А уже от полученных результатов зависит, будет ли эмбрион помещаться в полость матки или нет.
Цель обследования
ПГД настоятельно рекомендуется родителям, у которых есть генетические заболевания, которые могут быть унаследованы малышом. Также такая предварительная генетическая экспертиза эмбрионов не помешает, если в рядах близких родственников будущих родителей были наследственные недуги.
Диагностика перед имплантацией важна и необходима парам, в которых кто-то из родителей является носителем заболевания, сцепленного с половой хромосомой. Например, женщина носит ген гемофилии, но больным ребенок будет только в том случае, если это будет малыш мужского пола. ПГД в этом случае определяет пол эмбрионов, которым всего несколько дней, и врачи отбирают для подсадки только тех зародышей, которым гемофилия не угрожает, то есть девочек.
Женщине с отрицательным резус-фактором и несколькими беременностями в прошлом (не имеет значения, чем они закончились), рекомендуется ПГД, если для экстракорпорального оплодотворения использовалась сперма мужа с положительным резус-фактором. В этом случае врачи отберут из всех получившихся зародышей только тех, кто унаследовал материнскую резус-принадлежность. В этом случае беременность после ЭКО протекать будет с меньшими рисками, и малышу не будет угрожать опасная гемолитическая болезнь.
ПГД рекомендуется паре в том случае, если у женщины было два и более выкидыша ранее, если имели место быть случаи замершей беременности, а также в том случае, если у любого из супругов в первом браке или у них совместно уже рождался ребенок с хромосомными аномалиями или генетическими патологиями. Диагностика до переноса позволяет исключить из числа рассматриваемых к пересадке зародышей тех, кто болен или имеет аномалии негенетического происхождения.
И совсем нестандартная, но, увы, реальная ситуация – родители идут на ЭКО, чтобы родить малыша, который сможет стать донором, например, костного мозга, для собственного старшего братика или сестры. В этом случае полагаться за естественное зачатие слишком рискованно. Родившийся ребенок может не подойти в качестве донора для больного родственника.
Предимплантационная диагностика поможет отобрать из получившихся эмбрионов особи с определенным сочетанием генетической информации, гарантирующей геномное совпадение между детьми. Это исследование называется HLA-типирование.
Результаты анализа
По прошествии двух суток специалисты оценивают полученные результаты и сопоставляют их с развитием соответствующего эмбриона. На сегодняшний день используются 3 методики предимплантационного исследования эмбрионов. Способ проведения анализа выбирается индивидуально и зависит от исходных показаний.
В полость матки женщины переносятся только те эмбрионы, у которых в процессе обследования не было обнаружено хромосомных поломок. Если процедура выполнялась с целью рождения ребенка определенного пола, то подсаживаются соответствующие клетки. Когда ПГД делают для предотвращения резус-конфликта, осуществляется перенос клеток с нужным показателем крови. Важным моментом при выборе клеток является оценка их развития на момент получения результата исследования.
Преимущество ПГД заключается в следующем:
- повышает вероятность успешного результата протокола;
- снижает риск самопроизвольного прерывания беременности на ранних сроках;
- позволяет избежать многоплодной беременности;
- практически исключает рождение ребенка с генетическими патологиями.
Эмбриологи уверены, что лучше выполнять ПГД с последующей витрификацией клеток. Это позволяет сделать доскональный анализ. Последующий перенос выполняется в естественном цикле, что значительно снижает нагрузку на организм женщины и создает условия, максимально близкие к естественному оплодотворению.